Кожне захворювання потребує сучасних методів діагностики та лікування, узгоджених зі стандартами доказової медицини. Дуже важливим є раціональний та уніфікований підхід до виявлення збудника та ведення хворих. Досить важливою є також своєчасна та коректна диференційна діагностика COVID-19 та інших респіраторних інфекцій. Наступні заходи важливі для виявлення збудників в дихальних шляхах:
1. Антигени вірусу грипу. В даний час рутинно виявляють антигени грипу є A, B та H7N-підтипами.
2. Нуклеїнові кислоти вірусів-збудників інших поширених респіраторних захворювань, таких як аденовірус, вірус парагрипу, респіраторно-синцитіальний вірус, а також мікоплазми та хламідій.
3. Точне виявлення РНК 2019-nCoV у зразках мазках з носо- або ротоглотки методом кількісної флуоресцентної полімеразної ланцюгової реакції, особливо з кількох зразків, має високе діагностичне значення.
Інші лабораторні дослідження, що входять у моніторинг стану хворих
Існують інші лабораторні дослідження стану хворих із інфекцією 2019-nCoV, включаючи аналіз газового складу крові, функції печінки та нирок, ферментів міокарда, міоглобіну, швидкість осідання еритроцитів (ШОЕ), С-реактивний білок (СРБ), прокальцитонін (РСТ), лактат, D-димер, зображення коагуляції, рутинний тест сечі, фактори запалення (інтерлейкін (IL) -6, IL-10, TNF - α), комплемент. Виявлення інших запальних факторів може допомогти попередньо оцінити імунний статус пацієнтів.
Лікування
Різні країни мають різні підходи до ведення пацієнтів із коронавірусною інфекцією. На початку перебігу інфекції захворювання в основному зумовлюється реплікацією вірусу. Пізніше в процесі розвитку, захворювання розгортається посиленою імунною / запальною реакцією на реплікацію вірусу, що призводить до пошкодження тканин. Виходячи з цього розуміння, передбачається, що противірусні методи лікування матимуть найбільший ефект на початку захворювання, тоді як імуносупресивні / протизапальні методи лікування, ймовірно, будуть більш корисними на пізніх стадіях COVID-19.
1. Моніторинг та основні положення
· Важливими є спокій, ліжковий режим і моніторинг життєво важливих показників (частота серцевих скорочень, сатурація кисню, частота дихання, артеріальний тиск) та проведення підтримуючої терапії з метою забезпечити достатнє споживання енергії, водно-електролітний та кислотно-лужний баланс.
· У пацієнтів слід також контролювати рутинно загальний аналіз крові, СРБ, прокальцитонін, функції органів (печінкові ферменти, білірубін, ферменти міокарда, креатинін, азот сечовини, об’єм сечі та ін.), стан згортання крові, аналіз газів артеріальної крові та проводити візуалізацію органів грудної клітки в динаміці на наявність запальних змін в легенях.
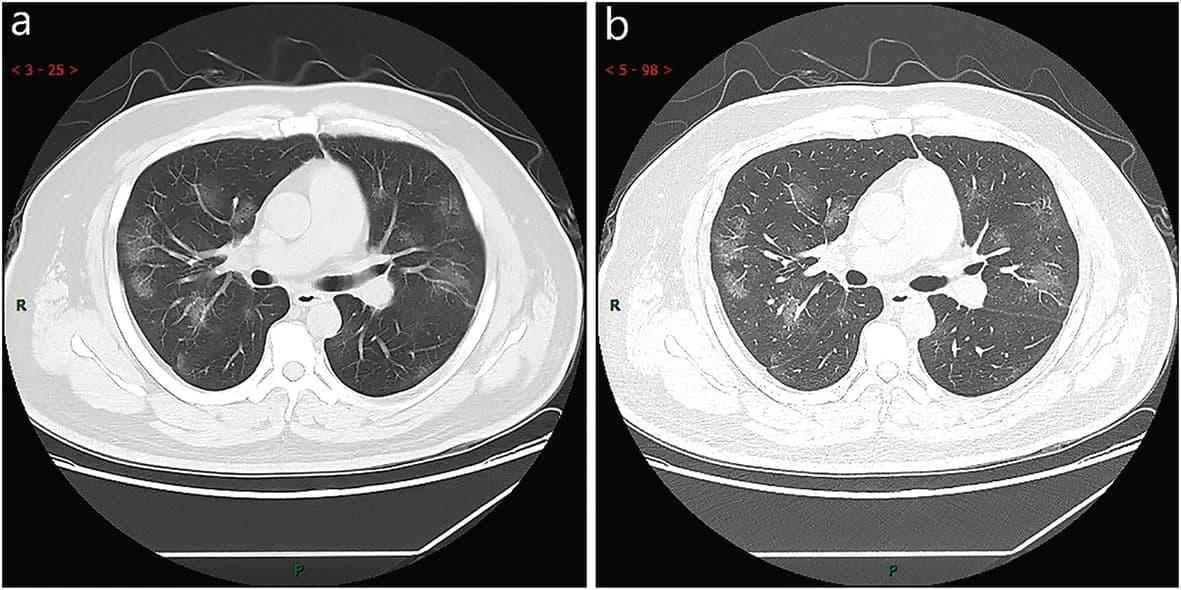
Джерело: https://mmrjournal.biomedcentral.com/articles/10.1186/s40779-020-0233-6/figures/1
2. Киснева підтримка та вентиляція
· Варіанти оксигенотерапії включають назальний катетер, кисневу маску, назальну кисневу терапію (HFNO), неінвазивну вентиляцію (NIV) або інвазивну механічну вентиляцію.
· Критерії призначення оксигенотерапії: респіраторний дистрес, важка гіпоксемія, шок, гіпоксична дихальна недостатність. Початкова швидкість потоку становить 5 л / хв, а швидкість потоку титрування повинна досягти цільового насичення киснем (дорослі: SpO2 ≥ 90% у невагітних пацієнтів, SpO2 ≥ 92–95% у вагітних; діти: SpO2 ≥ 94 % у дітей з обструктивною задишкою, апное, важким дихальним дистресом, центральним ціанозом, шоком, комою або судомами та ≥ 90% у інших дітей).
· Екстракорпоральна мембранна оксигенація (ЕКМО) повинна розглядатися для пацієнтів з рефрактерною гіпоксемією, яка не корегується захисною вентиляцією легенів.

Джерело: https://mmrjournal.biomedcentral.com/articles/10.1186/s40779-020-0233-6#Sec46
3. Противірусна та імуномодулююча терапія
· На ранніх стадіях зараження, перш ніж господар встановив ефективну імунну відповідь, терапія на основі антитіл проти SARS-CoV-2 може мати найбільшу ймовірність ефективності. У клінічних випробуваннях недостатньо даних, щоб рекомендувати будь-яку конкретну терапію в цій ситуації, але попередні дані свідчать про те, що амбулаторні пацієнти можуть отримати користь від введення моноклональних антитіл проти SARS-CoV-2 на початку інфікування.
· Моноклональні антитіла проти SARS-CoV-2 – бамланівімаб та казирівімаб плюс імдевімаб – доступні для екстреного використання в амбулаторних пацієнтів, які мають високий ризик прогресування захворювання, згідно з рекомендаціями National Institutes of Health.
· Ремдезивір, противірусний засіб, на сьогодні є єдиним препаратом, який схвалений Управлінням з контролю за продуктами та ліками (FDA) для лікування COVID-19 у госпіталізованих пацієнтів, які потребують додаткової кисневої підтримки. Однак він не рекомендується рутинно пацієнтам, яким потрібна ШВЛ через відсутність даних, що свідчать про користь препарату на цій стадії захворювання.
4. Потреба у глюкокортикоїдах
· Встановлено, що дексаметазон покращує виживаність у госпіталізованих пацієнтів, які потребують додаткової кисневої підтримки, причому найбільший ефект спостерігається у пацієнтів, яким потрібна механічна вентиляція легенів. Тому настійно рекомендується використовувати дексаметазон у цьому режимі.
· Застосування кортикостероїдів при важкому гострому респіраторному дистрес-синдромі суперечливе, тому системне вживання їх повинно бути обережним. У деяких рекомендаціях є дані, що метилпреднізолон можна застосовувати у пацієнтів із швидким прогресуванням захворювання або при важкому перебігу. Відповідно до тяжкості захворювання можна призначати від 40 до 80 мг метилпреднізолону на добу, а загальна добова доза не повинна перевищувати 2 мг / кг, але рівень цих рекомендацій слабкий.
5. Антитромбоцитарна та антикоагулянтна терапія
· Амбулаторним пацієнтам із COVID-19 антикоагулянтну та антитромбоцитарну терапію не слід розпочинати для профілактики венозної тромбоемболії (ВТЕ) або артеріального тромбозу, якщо пацієнт не має інших показань до терапії або не бере участі у клінічному дослідженні (AIII).
· Госпіталізовані невагітні дорослі з COVID-19 повинні отримувати профілактичну дозу антикоагулянтів (AIII). Антикоагулянтну або антитромбоцитарну терапію не слід розпочинати для запобігання тромбозу артерій, якщо показання відсутні (AIII).
· В даний час недостатньо даних, як за, так і проти призначення тромболітиків або антикоагулянтів у дозі, вищій, ніж профілактична, для профілактики ВТЕ у госпіталізованих пацієнтів з COVID-19 поза клінічним випробуванням.
· Продовження антикоагулянтної терапії за схваленою Адміністрацією з питань харчових продуктів і медикаментів схемою для розширеної профілактики венозної тромбоемболії після виписки з лікарні можна розглянути у пацієнтів, які мають низький ризик кровотечі та високий ризик, відповідно до протоколів для пацієнтів без COVID-19.
· Для госпіталізованих пацієнтів з COVID-19, у яких спостерігається швидке погіршення легеневої, серцевої чи неврологічної функції або раптова локалізована втрата периферичної перфузії, слід оцінити можливість тромбоемболічної хвороби (AIII).
· Для госпіталізованих дітей з COVID-19 показання для профілактики ВТЕ повинні бути такими ж, як і для дітей без COVID-19 (BIII).
· Коли діагностична візуалізація неможлива, пацієнтам із COVID-19, у яких трапляється тромбоемболічна подія або у яких існує підозра на тромбоемболічну хворобу, слід призначити терапевтичні дози антикоагулянтної терапії (AIII).
· Пацієнти з COVID-19, яким потрібна екстракорпоральна мембранна оксигенація або безперервна нирково-замісна терапія, або які мають тромбоз катетерів або екстракорпоральних фільтрів, повинні лікуватися антитромботичною терапією відповідно до стандартних інституційних протоколів для пацієнтів без COVID-19 (AIII).
6. Симптоматичне лікування лихоманки
· При температурі тіла вище 38,5 ℃ препаратом першої лінії є парацетамол;
· На сьогодні ібупрофен також можна використовувати для боротьби з лихоманкою (перорально, 0,2 г на раз, його можна застосовувати кожні 4–6 год при безперервній лихоманці, але не більше 4 разів за 24 год); температура нижче 38 ℃ не є показанням для прийому антипіретиків.
7. Потреба в антибіотиках
· Слід уникати сліпого або невідповідного використання антибактеріальних препаратів, особливо комбінації антибактеріальних препаратів широкого спектру дії.
· Приєднання вторинної бактеріальної інфекції потребує посилення бактеріологічного нагляду і негайного призначення відповідних антибактеріальних препаратів.
· Відповідно до клінічних проявів пацієнтів, якщо не можна виключити супутню бактеріальну інфекцію, хворі з легким перебігом можуть приймати антибактеріальні препарати проти позалікарняної пневмонії, такі як амоксицилін, азитроміцин або фторхінолони; емпіричне антибактеріальне лікування у важких пацієнтів повинно охоплювати всі можливі патогени, деескалююча терапія має продовжуватись до уточнення етіології інфекції.
8. Нутритивна підтримка
· У стаціонарних пацієнтів оцінюють потребу в ній на основі шкали NRS2002 при госпіталізації. Рекомендований план для пацієнтів з різними показниками ризику харчування такий:
· 1) якщо загальний бал становить <3, пацієнтам рекомендується багата на білок їжа (наприклад, яйця, рибу, нежирне м’ясо, молочні продукти) та дієти, що містять вуглеводи. Передбачуване ідеальне споживання енергії становить 25–30 ккал / (кг ∙ д), а маса білка - 1,5 г / (кг ∙ д);
· 2) якщо загальний бал становить ≥3 бали, пацієнту слід якомога раніше надати нутритивну підтримку. Рекомендується збільшувати споживання білку за допомогою пероральної харчової добавки 2–3 рази на день (≥ 18 г білку). Зонд для ентерального харчування слід вводити, якщо пацієнт не може отримувати додаткове харчування перорально.
Інформаційна кампанія проходить за підтримки фонду "Відродження".
Громадська організація INgenius – україномовна медична платформа, що пропагує доказову медицину серед спільноти лікарів в Україні з 2016 року. Наша команда створила відкриту базу з перекладених протоколів лікування, аналітичних статей про достовірні методи лікування та розбори фуфломіцинів. Також ми організовуємо на високому рівні події для медиків.
Якщо Ви хочете ще більше доказового україномовного контенту, цікавіших експериментів та практичних заходів, підтримайте нас за допомогою донатів!
Зібрані кошти будуть витрачені на:
- технічне забезпечення сайту;
- щомісячний платіж за платформи такі як ZOOM, telegram і т.д.;
- оплату дизайнера;
- безкоштовні заходи;
- рекламу.
Кожний Ваш внесок - це вклад у майбутнє не тільки наше як платформи, але й також у прогресивний розвиток доказової медицини в України.
Revolution in you!
Кожний Ваш внесок - це вклад у майбутнє не тільки наше як платформи, але й також у прогресивний розвиток доказової медицини в України.
Revolution in you!

info@ingeniusua.org